Covid-19. Come proteggono dalla malattia grave i vaccini mRNA anti-SARS-CoV-2?
Gli effetti protettivi contro le forme più aggressive di Covid-19 sono stati contrastati dai vaccini a mRNA attraverso meccanismi ancora non del tutto chiari
Covid, vie respiratorie, disegno
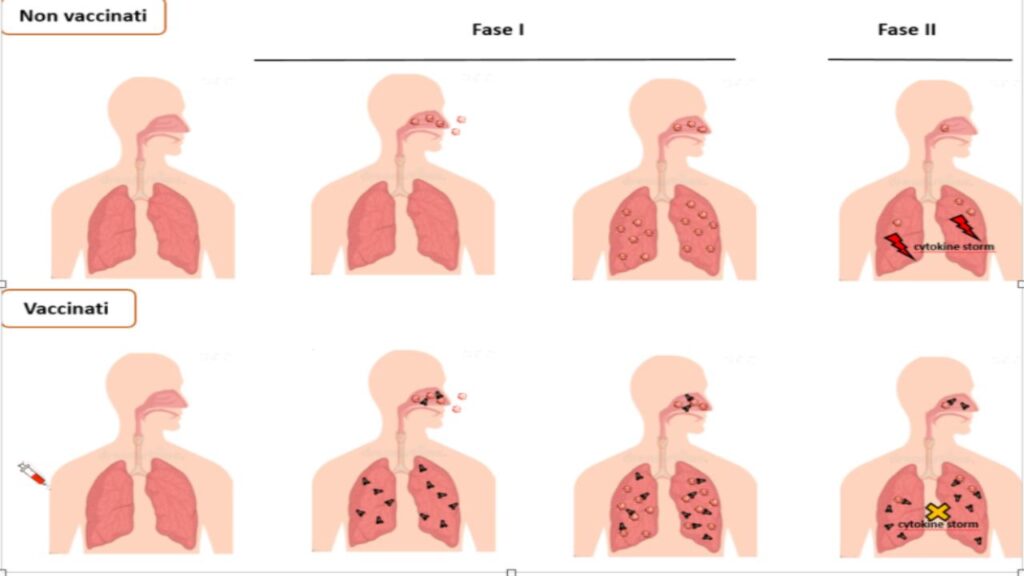
La malattia Covid-19 si sviluppa in due fasi. Nella prima, il virus SARS-CoV-2 si diffonde all’interno delle cellule epiteliali della mucosa delle vie respiratorie superiori e può espandersi verso i bronchi e i polmoni. Quando il virus si diffonde negli alveoli polmonari, si innesca un’esplosione incontrollata di produzione di citochine/fattori infiammatori (“tempesta citochinica”) che porta all’insorgenza di gravi sintomi respiratori e, di conseguenza, a insufficienze multiorgano.
Immunità molto debole dai vaccini mRNA nelle vie respiratorie
I vaccini a base di RNA messaggero (mRNA) sono largamente i più diffusi nel mondo occidentale. Nonostante le aspettative, dati clinici e sperimentali hanno dimostrato che questi vaccini inducono un’immunità molto debole (che a volte risulta totalmente assente) sia nelle vie aeree superiori che nei polmoni. Quindi, attraverso quali vie allora questi vaccini hanno potuto contrastare le forme più gravi di Covid-19? Le risposte che ad oggi ci offre la letteratura scientifica aprono prospettive meritevoli di ulteriori, sistematici approfondimenti.
Nel dicembre 2019, la Commissione sanitaria municipale di Wuhan (Cina) segnalò all’Organizzazione mondiale della sanità (OMS) casi di polmonite ad eziologia sconosciuta nella provincia cinese di Hubei. Nel marzo 2020, l’OMS dichiarò lo stato di pandemia. La diffusione del Covid-19 è andata in parallelo con la corsa alle possibili contromisure. Diversi vaccini sono stati sviluppati e distribuiti in un tempo probabilmente troppo ristretto. Questi Includono, considerando solo quelli con un grado globale di diffusione, vaccini mRNA (Pfizer/BioNTech, USA; Moderna, USA), vaccini a base di vettori adenovirali (Sputnik V, Russia; Covishield e AZD 1222, Oxford/AstraZeneca, Regno Unito; Johnson & Johnson, Belgio), vaccini inattivati (Sinovac e Sinopharm, Pechino, Cina) e vaccini proteici (NovaVax, USA).
Tutti questi preparati vaccinali sono stati progettati per generare anticorpi contro la proteina di superficie del virus definita “Spike”, allo scopo di impedire l’ingresso del virus nelle cellule. I vaccini sono composti da molecole di mRNA sintetizzate artificialmente che codificano per la proteina Spike dal ceppo originale e, nelle forme più aggiornate, di diverse varianti del sottotipo Omicron. Dopo l’iniezione nel muscolo, le molecole di mRNA entrano nelle cellule in virtù del loro incapsulamento in nanovescicole lipidiche sintetiche. Le cellule che internalizzano l’mRNA esprimono la proteina Spike. Questa viene identificata dal sistema immunitario come una sostanza estranea, e che quindi reagisce generando anticorpi anti-Spike.
La iniezione di questi vaccini mRNA porta alla produzione di livelli straordinariamente elevati di anticorpi anti-Spike nel siero. Purtroppo questo effetto non è associato a una significativa immunità a livello delle mucose orali e nasali. Di conseguenza, è ormai consolidata certezza che questi vaccini non possono bloccare la trasmissione del virus.
Eppure sono efficaci nelle forme gravi di Covid-19
Eppure, essi hanno dimostrato un’efficacia nel controllo delle forme gravi di Covid-19, più frequentemente osservate con le varianti Alpha e Delta. Questo effetto ha portato a una riduzione di ospedalizzazioni, accessi in terapia intensiva e decessi.
Queste evidenze sembrano contraddittorie, e la spiegazione non è ovvia. Infatti, lo stimolo immunitario indotto dal vaccino è fornito perifericamente rispetto alle vie respiratorie dall’iniezione intramuscolare. Pertanto, la qualità e l’entità delle risposte immunitarie anti-Spike indotte dal vaccino dovrebbero essere simili nelle vie respiratorie superiori e inferiori.
La risposta immunitaria indotta dai vaccini anti-SARS-CoV-2 è comunemente misurata da campioni di sangue. Tuttavia, la battaglia contro il virus inizia nelle vie respiratorie superiori e può progredire fino agli alveoli polmonari. Quindi, un’efficiente immunità dovrebbe essere indotta a livello delle vie respiratorie, dove però il sistema immunitario è altamente specializzato e compartimentalizzato, comunicando in maniera molto limitata con il sistema immunitario circolatorio.
Come già accennato, i livelli di replicazione virale nella mucosa orale di soggetti vaccinati e non vaccinati sono simili. Per completare il quadro, dati recentemente pubblicati dalla prestigiosa rivista internazionale “Science” hanno dimostrato che l’immunità a livello polmonare di soggetti vaccinati risulta essere appena al di sopra della soglia di sensibilità dei saggi utilizzati con la variante Delta, e per nulla rilevabile con la variante Omicron BA1.1. Pertanto, nell’uomo, nonostante i vaccini mRNA anti-SARS-CoV-2 inducano alti livelli di anticorpi circolanti contro la proteina Spike, l’immunità indotta da vaccino a livello delle vie respiratorie risulta gravemente limitata o assente nelle vie respiratorie.
Come i vaccini abbiano potuto salvare vite resta un enigma
Sulla base di questi dati, come i vaccini abbiano potuto salvare vite resta un enigma, per la cui soluzione possono però aiutarci alcuni dati recentemente pubblicati sulla rivista scientifica più importante (“Cell”). Gli autori di questo studio hanno dimostrato che sia l’mRNA del vaccino che la proteina Spike persistono per molte settimane associate a cellule nei linfonodi vicini al sito dell’inoculazione. La presenza dell’mRNA vaccinale è stato documentata fino a 60 giorni dal secondo inoculo vaccinale, tempo in cui si è conclusa l’osservazione, mentre alte concentrazioni di Spike sono state documentate sia nei sieri che nei tessuti dei vaccinati.
Quindi, sebbene il vaccino mRNA venga iniettato nel muscolo, parte dell’inoculo si diffonde e circola, venendo così assorbita dalle cellule immunitarie che infiltrano sia il muscolo che i linfonodi. Quando l’mRNA del vaccino entra in cellule circolanti (monociti, linfociti), la proteina Spike sia associata che libera può diffondersi verso i polmoni così come verso altri tessuti periferici. Le conseguenze di questi eventi possono essere molteplici e, almeno in parte, non facili da prevedere.
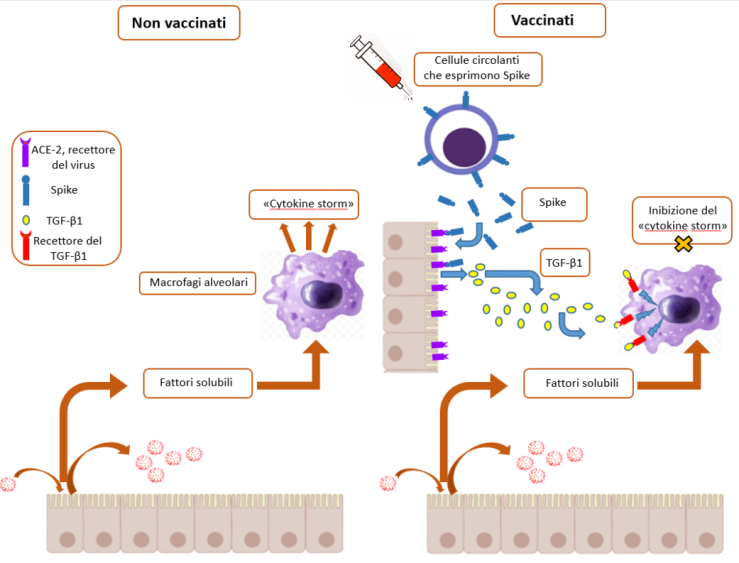
Come già accennato, la “tempesta citochinica” conseguente all’invasione del virus negli alveoli polmonari è il fenomeno chiave per lo sviluppo delle forme più gravi di Covid-19. Una particolare famiglia di cellule polmonari, i macrofagi alveolari, sono gli attori principali di questo evento spesso fatale. Molte evidenze cliniche e sperimentali indicano che la inattivazione di queste cellule ad opera della proteina virale Spike può giocare un ruolo rilevante nella protezione dalla malattia grave indotta dai vaccini.
In proposito, è stato descritto che un particolare fattore solubile, il TGF-β, viene rilasciato dalle cellule dell’epitelio alveolare in presenza della proteina Spike. Il TGF-β ha un effetto fortemente immunosoppressivo verso tutti i macrofagi, e quindi anche verso i macrofagi alveolari. Questa condizione di non funzionalità dei macrofagi può portare nel soggetto vaccinato e poi infettato da SARS-CoV-2 a un blocco della “tempesta citochinica”, quindi ostacolando la progressione verso malattia grave e morte mentre il virus può essere eliminato dalla risposta immunitaria indotta naturalmente.
Il vaccino mRNA Blocca la tempesta citochinica
L’effetto inibitorio del vaccino mRNA-dipendente sui macrofagi alveolari rappresenta sicuramente un grande vantaggio in termini di blocco della “tempesta citochinica” potenzialmente letale a seguito di un’infezione da SARS-CoV-2. Tuttavia, la proteina Spike libera, così come le cellule circolanti che esprimono la proteina Spike possono generare effetti aggiuntivi le cui conseguenze dovrebbero essere tenute in debita considerazione, considerando che la citochina immunosoppressoria TGF-β può essere prodotta in risposta a Spike da diversi tipi cellulari ubiquitari, quali cellule endoteliali e linfociti B.
Quindi, nei vaccinati l’effetto inibitorio indotto da Spike può verificarsi anche in macrofagi diversi da quelli alveolari. Considerando che i macrofagi svolgono un ruolo fondamentale nell’immunità, potranno quindi emergere difetti nei meccanismi alla base della protezione contro virus, batteri e parassiti, nonché contro cellule tumorali. In questo scenario, i macrofagi con funzioni immunitarie disabilitate dalla proteina Spike vaccinale possono rappresentare un fattore patogenetico rilevante.
In conclusione, indagini dettagliate e sistematiche per decifrare le risposte biologiche ai vaccini mRNA anti-SARS-CoV-2 in tutti i tessuti appaino necessarie e aiuterebbero a prevedere e contrastare gli effetti collaterali indotti dal vaccino.
Maurizio Federico
Centro Nazionale per la Salute Globale, Istituto Superiore di Sanità
Viale Regina Elena, 299, 00161 Roma, Italia.
maurizio.federico@iss.it
Tel. +39-06-4990-6016
Per saperne di più:
- Federico M. The conundrum of current anti-SARS-CoV-2 vaccines. Cytokine Growth Factor Rev. 2021 Aug;60:46-51. doi: 10.1016/j.cytogfr.2021.03.001. Epub 2021 Mar 6. PMID: 33714693; PMCID: PMC7936752.
- Federico M. Biological and Immune Responses to Current Anti-SARS-CoV-2 mRNA Vaccines beyond Anti-Spike Antibody Production. J Immunol Res. 2022 May 14;2022:4028577. doi: 10.1155/2022/4028577. PMID: 35607407; PMCID: PMC9124111.
- Federico, M. How Do Anti-SARS-CoV-2 mRNA Vaccines Protect from Severe Disease? Int. J. Mol. Sci. 2022, 23, 10374. https://doi.org/10.3390/ijms231810374


